Im zehnten Teil der Reihe Stichpunkt Anästhesie spricht Lothar Taubenheim über Schmerzausschaltung vor der Behandlung von Parodontopathien.
Bei richtiger Indikationsstellung wird die nichtchirurgische Parodontitistherapie bei Taschentiefen bis 5 mm – und bei > 5 mm als Initialtherapie einer gegebenenfalls anschließenden offenen Kürettage – wegen ihrer hohen Erfolgsaussicht und ihres überschaubaren zeitlichen Aufwands als wirksame Methode zur Behandlung und Kontrolle der Parodontitis allen Praktikern empfohlen [1, 2].
Der zahnmedizinische Behandlungsschritt dieses Therapiekonzeptes – Scaling und Root planing – ist oft nur unter Schmerzausschaltung möglich, in der Regel durch Infiltrationsanästhesie (OK- und UK-Frontzahnbereich) und Leitungsanästhesie des N. alveolaris inferior (UK). Die Beeinträchtigungen des Patienten nach Abschluss der Therapie sind deutlich festzustellen und weitgehend durch die Lokalanästhesie verursacht. Markante Symptome sind die Einschränkung, zum Teil über mehrere Stunden, des Tast- und Temperaturempfindens, der Mastikation und der Sprache und damit der Dispositionsfähigkeit des behandelten Patienten. Die aus medizinischer Sicht anzustrebende Behandlung aller vier Quadranten in einer Sitzung unter diesen konventionellen Lokalanästhesiemethoden ist für den Patienten kaum zumutbar.
Die häufigste zahnmedizinische Diagnose bei Patienten in der zweiten Lebenshälfte, fallweise aber auch schon früher, mit weitgehend erhaltenem Gebiss ist eine behandlungsbedürftige Parodontitis. Ursache sind bakterielle Beläge und zwar sowohl sub- als auch supragingival.
Die zahnmedizinische Behandlung „Scaling und Root planing“ ist bei den meisten Patienten nur unter Schmerzausschaltung möglich, in der Regel durch eine Leitungsanästhesie des N. alveolaris inferior im Unterkiefer und Infiltrations- oder Terminalanästhesien im Oberkiefer und im Unterkiefer-Frontzahnbereich [3, 4]. Nach Abschluss der Behandlung sind die Beeinträchtigungen des Patienten, die zu einem großen Teil durch die Lokalanästhesie verursacht sind, deutlich feststellbar. Die Lokalanästhesien wirken deutlich länger, als für die Behandlung – pro Quadrant 20 bis 30 Minuten – medizinisch erforderlich ist. Markante Symptome sind die Einschränkung des Tast- und Temperaturempfindens, der Mastikation und der Sprache des behandelten Patienten, zum Teil über mehrere Stunden.
In einer klinischen Observationsstudie sollte auch geklärt werden, ob es möglich ist, vor einer anstehenden PAR-Behandlung einen ganzen Quadranten durch intraligamentale Injektionen zu anästhesieren, um die systematische Behandlung von Parodontopathien (Scaling und Root planing) schmerzfrei für den Patienten durchzuführen.
Es wurde die Hypothese aufgestellt, dass durch eine Systematisierung der sukzessiven intraligamentalen Injektionen eine ausreichende Analgesie vor der Behandlung von Parodontopathien (Scaling und Root planing) zu erreichen ist und die Patienten nach Abschluss der Behandlung keine Beeinträchtigungen durch Einschränkung des Tast- und Temperaturempfindens sowie von Mastikation und Sprache haben.
Die intraligamentären Anästhesie vor PAR-Behandlungen
Bei 31 Patienten, bei denen eine systematische Behandlung von Parodontopathien (geschlossenes Vorgehen) angezeigt war, wurde die Effektivität der intraligamentären Anästhesie überprüft und alle Zähne eines Quadranten minimal-invasiv durch intraligamentale Injektionen anästhesiert, um eine für ein systematisches Scaling und Root planing ausreichende Analgesie zu erreichen.
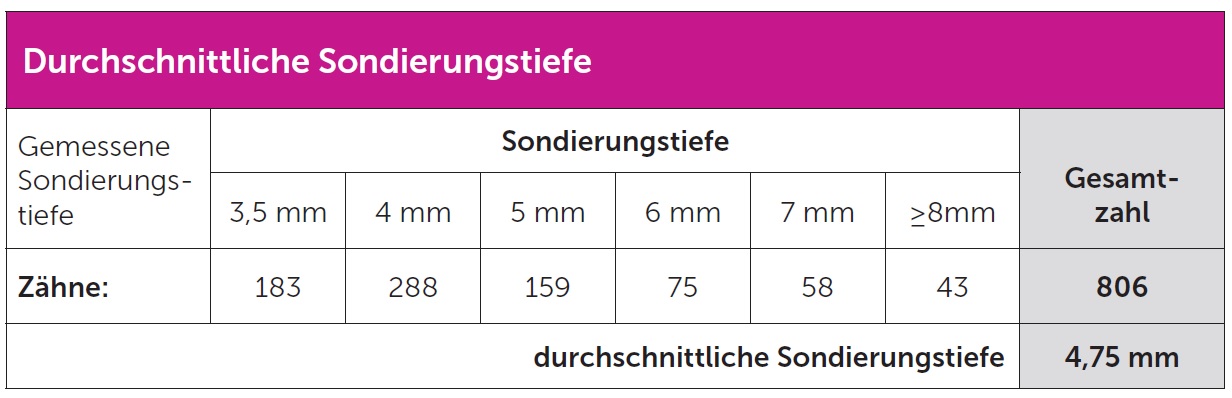
Bei jedem Patienten wurde der Parodotalstatus entsprechend den Vorgaben der KZBV festgestellt und die Sondiertiefen (ST) der Zahnfleischtaschen auf dem standardisierten Formblatt dokumentiert. Die Messung der parodontalen Taschen erfolgte mit Parodontalsonden DB 767R der Firma Aesculap, deren Arbeitsspitze der Empfehlung der FDI/WHO entspricht. Gemäß Bema wurden nur Patienten in die Studie einbezogen, bei denen eine Sondierungstiefe von 3,5 mm und mehr festgestellt worden ist. Die Sondiertiefen der Zahnfleischtaschen wurden mindestens an zwei Stellen – mesial-distal oder fazial-oral – gemessen, bei 13 Patienten an vier beziehungsweise sechs Stellen. Die gemessen Werte wurden dokumentiert (siehe Tabelle 1).
Konform mit der Rechtsprechung (BGH, OLG Frankfurt, OLG Koblenz, LG Berlin, LG Tübingen) wurde jeder Patient über den Befund und die angezeigte Behandlung aufgeklärt; die Alternativen wurden mit ihm besprochen. Entschied sich der Patient für eine konservative parodontale Therapie und stimmte dem vorgeschlagenen Verfahren (Scaling und Root planing) zu, wurde weiterhin thematisiert, dass eine Lokalanästhesie sinnvoll sei und ob diese gewünscht wäre. Alle Patienten wurden über mögliche Risiken und Nebenwirkungen der in Betracht kommenden Lokalanästhesiemethoden Leitungs-, Terminal- und intraligamentäre Anästhesie aufgeklärt, speziell über das Risiko einer Nervläsion bei der Leitungsanästhesie [5, 6] und die Beeinträchtigungen des Tast- und Temperaturempfindens, der Mastikation und der Sprache noch Stunden nach Abschluss der Behandlung unter Leitungs- und/oder Infiltrationsanästhesie. Da diese Risiken bei der intraligamentären Anästhesie (ILA) nicht relevant sind, waren alle Patienten mit dieser – für sie neuen – Methode der Schmerzausschaltung einverstanden; dies wurde dokumentiert.
Für die Injektionen ins Desmodont wurde eine handelsübliche Dosierradspritze (SoftJect) – und Kanülen 0,3/12 mm ausgewählt. Bei Dosierradspritzen erfolgt die Kraftübertragung ohne zwischengelagerte Hebel über das Dosierrad direkt auf die integrierte Zahnkolbenstange und den Lochstopfen der Anästhetikum-Zylinderampulle und die damit verbundene Injektionsnadel.
Injiziert wurde übliche 4-prozentige Articainhydrochlorid-Lösung mit 1:100.000 Adrenalinzusatz (zum Beispiel Ultracain D-S forte), um im Gingivalsaum durch die intraligamentalen Injektionen eine deutliche Ischämie und damit eine geringere Blutungsneigung zu erreichen.
Die intraligamentalen Injektionen erfolgten nach dem veröffentlichten Stand der Zahnheilkunde [7, 8]. Um eine sichere Führung der Kanülenspitze in den Sulkus zu gewährleisten, sollte bei der Injektion die freie Hand die Injektionsnadel am Übergang zum Injektionsapparat abstützen. Um keine unerwünschten Effekte zu generieren, muss die Injektion bewusst langsam erfolgen, das heißt 0,1 ml Anästhetikum in ≥ 10 Sekunden.
Das Risiko des Auslösens einer Bakteriämie durch die intraligamentalen Injektionen und/oder das Scaling und Root planing führte zum Ausschluss aller Patienten mit Endokarditisrisiko, dem Status nach einer Endokarditis sowie von Erkrankungen oder Ersatz von Herzklappen, da in diesen Fällen eine Absiedlung von Bakterien aus dem Blut zu ernsthaften Komplikationen für den Patienten führen kann [7, 8].
Da für die anstehende systematische Behandlung von Parodontopathien jeweils ein ganzer Quadrant zu anästhesieren war, wurden die Erkenntnisse über die Ausbreitung des intraligamental applizierten Anästhetikums genutzt (Abb. 1). Die Ausbreitung des intraligamental injizierten Anästhetikums erfolgt sowohl entlang der Zahnwurzel als auch intraossär [9, 10, 11] und desensibilisiert in der Regel auch die approximale Wurzel des Nachbarzahns.
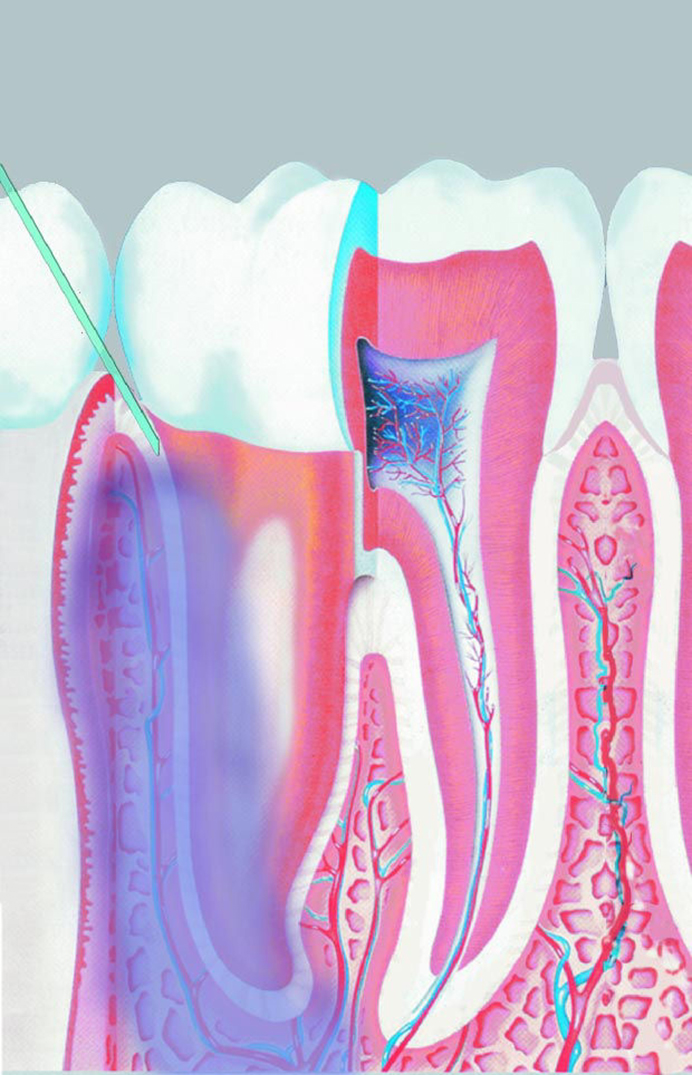
injizierte Anästhetikum breitet
sich intraossär aus.
Zur Erreichung der Schmerzausschaltung eines ganzen Quadranten wurde folgendes Schema befolgt (siehe auch Tabelle 2):
- Die intraligamentale Injektion erfolgte immer im approximalen Bereich, sodass das injizierte Anästhetikum gleichzeitig die benachbarten Wurzeln und das umgebende Gewebe von zwei Zähnen anästhesierte.
- Sukzessive, zahnüberspringende Schmerzausschaltung durch Applikation von jeweils 0,09 bis 0,1 ml Anästhetikum pro Injektionspunkt in mindestens zehn Sekunden.
- Beginnend im 1. Quadranten wurde die erste Injektion – falls vorhanden – beim Zahn 18 distal durchgeführt. Die zweite Injektion erfolgte distal beim Zahn 16, danach beim Zahn 14 sowie beim Zahn 12 und dann beim Zahn 11 mesial. Dadurch wurde dem ganz langsam applizierten Anästhetikum ausreichend Gelegenheit gegeben, ins Desmodont zu diffundieren (Heizmann und Gabka).
- Entsprechend wurde sofort anschließend an den Injektionspunkten 18 mesial (= 17 distal), 16 mesial (= 15 distal),14 mesial (= 13 distal), 12 mesial injiziert.
- Nach Abschluss der Behandlung des 1. Quadranten wurden die Zähne des 2. oder des 4. Quadranten anästhesiert und unverzüglich anschließend behandelt.
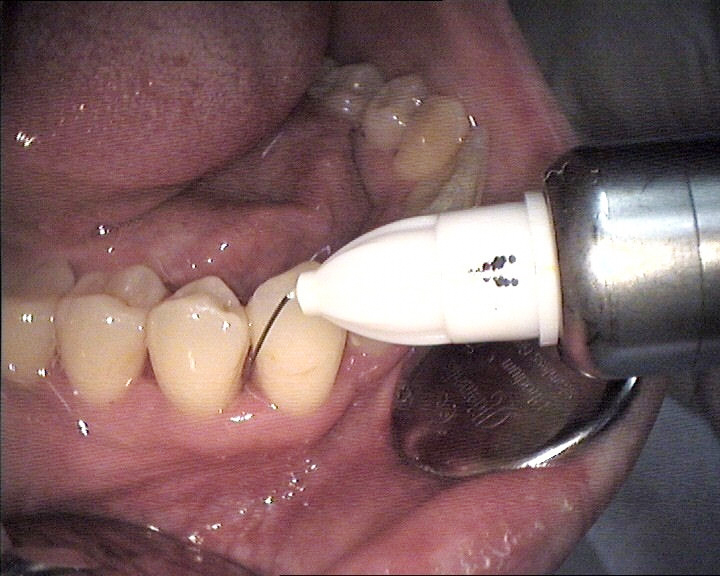
Die Entfernung der subgingivalen Konkremente und die anschließende Wurzelglättung erfolgten mechanisch mit unterschiedlichen handelsüblichen Handinstrumenten (Scaler und Küretten). Zur Anwendung kamen zur supragingivalen Belagsentfernung, für die subgingivale Reinigung der Zahnflächen und für das Wurzelglätten Scaler und Gracey-Küretten, zum Beispiel von Hu-Friedy (Chicago, IL.), Aesculap (Tuttlingen) oder KLS Martin (Tuttlingen). Fallweise erfolgte maschinelle Unterstützung mittels eines Ultraschallgeräts beziehungsweise eines Schallscalers, etwa von KaVo (Air-Scaler).
Zur Erfassung der Wirksamkeit der Schmerzausschaltung und gegebenenfalls von Schmerzen wurden Sensibilitätsprüfungen (Sondenstich und Kältetest) sofort nach Beendigung der intraligamentalen Injektionen durchgeführt, das heißt unmittelbar vor Beginn der Therapie, und die Patienten über die Ausprägung der Anästhesie befragt. Drei Zustände der Schmerzausschaltung wurden definiert: Vollständige Desensibilisierung, vom Patienten akzeptierte minimale Sensibilität, für Behandlung unzureichende Schmerzausschaltung.
Nach Abschluss der Behandlung wurden die Patienten nochmals nach ihrem Befinden, speziell nach Nebeneffekten und festgestellten Beeinträchtigungen durch die intraligamentalen Injektionen/intraligamentäre Anästhesie, befragt. Die Patienten wurden instruiert, bei jeglichem Anzeichen von Beeinträchtigungen oder Veränderungen ihres Zustands/Befindens das Behandlungsteam sofort zu informieren. Alle Aspekte der durchgeführten intraligamentären Lokalanästhesien wurden patientenbezogen erfasst und ausgewertet.
Bei einem Recall nach etwa zwei Wochen wurde visuell überprüft, ob es nach der Behandlung (intraligamentäre Anästhesie und Parodontaltherapie) zu pathologischen Veränderungen gekommen ist. Die Befunde wurden dokumentiert.
Bei keinem einzigen Patienten hat es Beeinträchtigungen gegeben. Das aufgebaute System der intraligamentären Schmerzausschaltung hat sich in der Praxis bewährt – zum Nutzen für den Behandler und den Patienten.
Ergebnisse
Die unter Leitungs- und Infiltrationsanästhesie für den Patienten kaum zumutbare Behandlung aller vier Quadranten in einer Sitzung wurde – aufgrund der gewachsenen Erfahrung des Behandlers mit der Methode der intraligamentären Anästhesie – vier Patienten vorgeschlagen und von diesen akzeptiert. In keinem Fall wurden seitens dieser Patienten nach Abschluss der Behandlung und Abklingen der Anästhesie Einschränkungen des Tast- und Temperaturempfindens, der Mastikation und der Artikulation angegeben oder festgestellt.
Nach Abschluss der intraligamentalen Injektionen (je Quadrant Gesamtdauer ca. 1:30 Minuten, appliziertes Anästhetikum ca. 0,85 ml) zeigte sich im gesamten Gingivalsaum eine deutliche Ischämie als Zeichen der vasokonstriktorischen Wirkung des Adrenalins (Abb. 2). Durch die erkennbare Ischämie des marginalen Parodonts sofort nach der intraligamentalen Injektion war die Blutungstendenz reduziert, aber durchaus gegeben. Es gab keine Anästhesieversager, die Erfolgsquote betrug 100 Prozent.
zeigt eine deutliche Ischämie.
Die Anästhesiedauer betrug je Quadrant etwa 30 Minuten; in dieser Zeit konnte die Behandlung problemlos durchgeführt werden, Nachinjektionen waren nicht erforderlich.
Der Verbrauch an Anästhetikum für alle vier Quadranten betrug im Durchschnitt pro Patient 3,35 ml. Der – im Vergleich mit Leitungs- und Infiltrationsanästhesie – geringe Verbrauch an Anästhetikum erklärt sich durch die nur geringe Injektionsmenge von ca. 0,1 ml Anästhetikum pro Injektionspunkt, das heißt 36 Injektionspunkte bei einem vollständig erhaltenen Gebiss. Die Anästhesie war kurz nach Abschluss der Behandlung abgeklungen.
Das vor allem bei der Leitungs-, aber auch bei der Infiltrationsanästhesie vorhandene Risiko von Gefäß- und Nervläsionen ist bei intraligamentalen Injektionen weitgehend ausgeschlossen; bei Injektionen in das Ligamentum circulare via Sulcus gingivalis sind versehentliche intravasale Injektionen und Nervläsionen nicht möglich.
Schlussfolgerungen
Wird unter kontrollierten Bedingungen Anästhetikum ins parodontale Ligament appliziert (intraligamentäre Anästhesie), ist es möglich, eine für nichtchirurgische systematische Behandlungen (geschlossenes Vorgehen) von Parodontopathien (supra- und subgingivales Debridement) ausreichende Analgesie zu erreichen. Sie kann als Alternative zu den konventionellen Methoden der Lokalanästhesie – Leitungs- und Infiltrationsanästhesie – betrachtet werden. Die beschriebene Methode eröffnet die Möglichkeit einer Behandlung aller vier Quadranten in derselben Sitzung ohne Beeinträchtigung der Dispositionsfähigkeit der Patienten (Einschränkung des Tast- und Temperaturempfindens sowie von Mastikation und Sprache) nach Abschluss der Behandlung.

Die intraligamentäre Anästhesie ist, wenn das Anästhetikum druckkontrolliert appliziert wird, etwa mit Dosierradspritzen (Abb. 3), eine wirkungsvolle Methode der Schmerzausschaltung auch vor der indizierten Behandlung von Parodontopathien bei geschlossenem Vorgehen. Mit einer weiteren Schädigung des Parodontiums ist bei der Verwendung optimal geeigneter Instrumente, dem Einsatz bewährter Anästhetika mit angemessenem Adrenalinzusatz, zum Beispiel Ultracain D-S forte, und sicher beherrschter, lege artis durchgeführter intraligamentaler Injektionen nicht zu rechnen.
Lothar Taubenheim, Erkrath
Literatur
[1] Prothmann M, Taubenheim L, Rossaint R. Lokalanästhesie bei Patienten mit parodontaler Vorschädigung. Dent Implantol 15 (8), 504–511 (2011)
[2] Prothmann M, Taubenheim L. Behandlung von Parodontopathien – Die Kompensierung von Leitungs- und Infiltrationsanästhesie. Dent Implantol 18 (2), 110–117 (2014)
[3] Lipp MDW. Die Lokalanästhesie in der Zahn-, Mund- und Kieferheilkunde. Quintessenz-Verlag Berlin – Chicago – London – Moskau – Sao Paulo – Tokio 1992
[4] Rahn R. Zahnärztliche Lokalanästhesie. Forum_med_dent Aventis 2003: 82–87
[5] Bluttner A, Taubenheim L. Aufklärungspflicht des Zahnarztes: Risiken der Leitungsanästhesie. Zahnärztl Mitt (99) 5A, 104–106 (2009)
[6] Bluttner A, Taubenheim L. Aufklärung zu Risiken der Leitungsanästhesie – der Zahnarzt in der Pflicht. Zahn Prax 15 (1), 34-36 (2012)
[7] Glockmann E, Taubenheim L. Die intraligamentäre Anästhesie. Georg Thieme Verlag, Stuttgart – New York, 2002
[8] Glockmann E, Taubenheim L. Minimalinvasive Schmerzausschaltung – Intraligamentäre Anästhesie. Zahnärztlicher Fach-Verlag, Herne, 2010
[9] Garfunkel A A, Kaufman E, Marmary Y, Galili D. Intraligamentary – intraosseous anaesthesia. A radiographic demonstration. Int. J. Oral Surg 12, 334-339 (1983)
[10] Plagmann H-C, Jagenow U. Tierexperimentelle Studie zur Reaktion der desmodontalen Gewebe auf intraligamentäre Injektion. Dtsch Zahnärztl Z 39, 677-682 (1984)
[11] Tagger M, Tagger E, Sarnat H. Periodontal ligament injection – spread of the solution in the dog. J Endod 20, 283-287 (1994)